 なすちゃん
なすちゃん かんちゃん
かんちゃん人工呼吸療法とは
人工呼吸とは換気の補助又は代行をすることで、気管チューブなどの人工気道を留置して管理をする侵襲的換気法と、マスクを用いて管理をする非侵襲的換気法に分けられます。
人工呼吸の役割
人工呼吸の目的は、適切な換気量の維持、酸素化の改善、呼吸仕事量の軽減であり、呼吸管理の目標は人工呼吸器からのウィニング(離脱)と予後の改善です。
この目標に到達するために、合併症の予防と安全管理を十分に行いながら人工呼吸管理を実施することが重要です。
人工呼吸の管理の対象は生命維持が危機的状況にある(自発呼吸が不足又は消失している)、酸素投与のみでは酸素化が不十分である、強い呼吸努力や呼吸困難感がある場合などです。
人工呼吸器は、基本的に吸気のサポートのみを行い、呼気は自発呼吸と同様に肺胸郭の弾性によって受動的に行われます。
人工呼吸器の構造
侵襲的陽圧換気を行う場合、人工気道を挿入し、人工呼吸回路と接続して換気を行います。
小児や新生児などの特別な症例以外ではカフを膨張させ、人工呼吸器から送られたガスが外に漏れないようにします。
つまり患者は、人工気道、人工呼吸器回路、人工呼吸器を介してしか呼吸ができません。
人工呼吸器を使用する場合には、電源や圧縮空気、圧縮酸素の配管を接続します。
吸気時には吸気弁が開き呼気弁が閉じた状態になり、吸気側の回路を介して吸気動作が行われます。
呼気時には吸気弁が閉じ、呼気弁が開くことにより呼気側の回路を介して呼気動作が行われます。
自発呼吸は受容体で感知した情報に基づき呼吸中枢で換気の指令を出し、呼吸筋で換気運動が行われますが、人工呼吸管理中は、患者の状態や検査データに基づき医師が人工呼吸器の設定を行い、人工呼吸器で換気動作が行われます。
したがって、患者の状態を的確にアセスメントすることが重要です。
人工呼吸器の設定
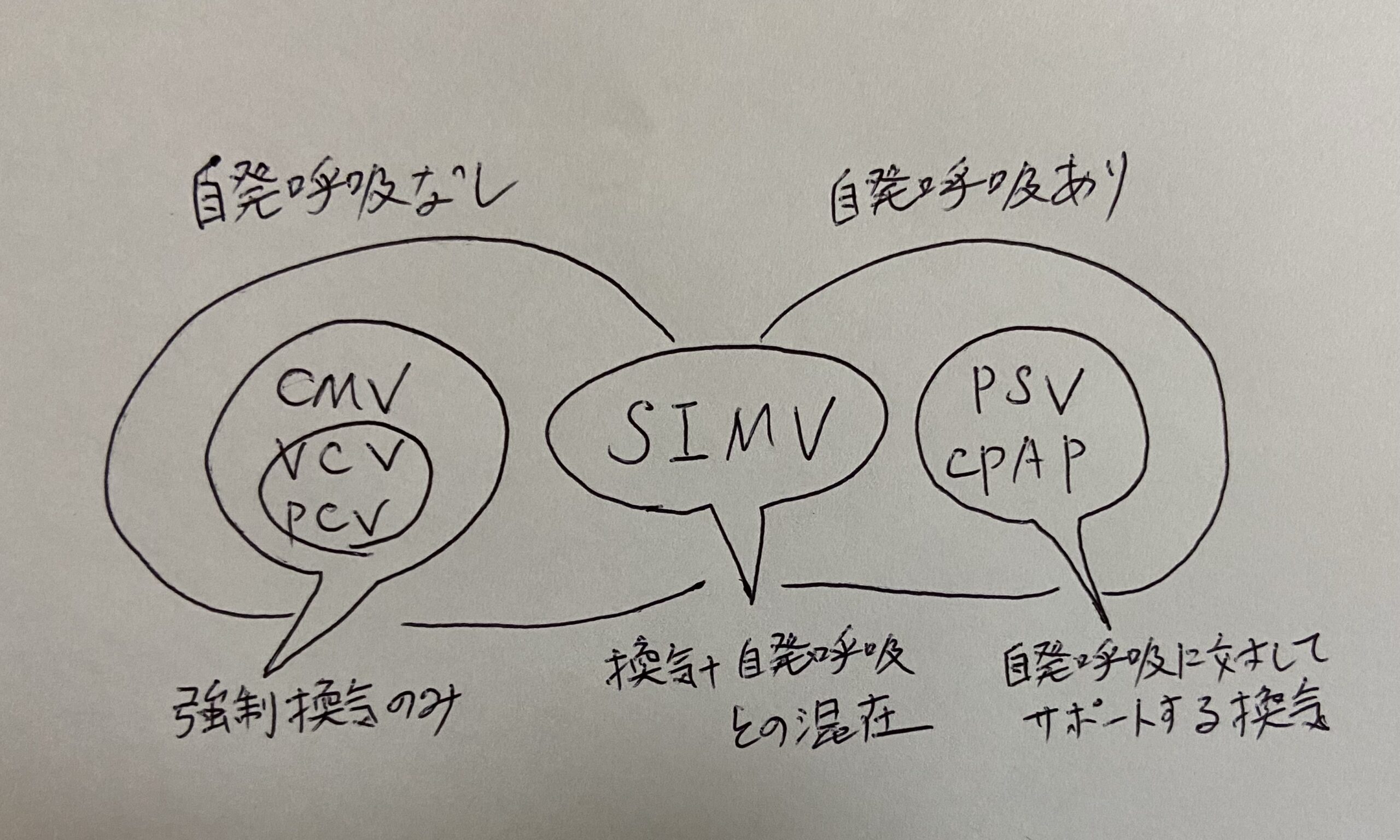
CMV (Continuous mandatory ventilation) – 調節呼吸IPPV(intermittent positive pressure ventilation) – 間欠的陽圧換気最も原始的な換気様式であり、患者の呼吸努力を検知せず、ただ決まった容量の空気を定期的に強制換気します。
麻酔下にある患者に使用します。
それ以外では、脳死状態或いは完全な呼吸麻痺の患者にしか適応が無いです。
自発呼吸が少しでもある患者に使用すると十分な換気が出来ません。
SIMV (Synchronized intermittent mandatory ventilation) – 同期的間欠的強制呼吸患者の呼吸努力を検知するとPS(下記)にて換気補助し、一定時間以上それが無い場合には強制換気します。
呼吸不全の患者に対する一般的な換気法です。
PSV (Pressure support ventilation)患者の吸気努力を呼吸器が感知すると、圧をかけて空気を注入します。
通常はPEEP+5~15cmH2Oです。
CPAP (Continuous positive airway pressure) – 持続的気道陽圧法常に一定のPEEP(下記参照)を加えたままにする換気法です。
呼吸器から離脱する過程にある患者や自発換気は充分であるが酸素化に障害がある患者に使用します。
通常はそれにPSVを併用します。
自発呼吸のないまま一定時間が経つと強制換気を行いますが、強制換気はあくまで非常手段でありアラームが鳴る、と言う点がSIMVとの違いです。
BIPAP (Biphasic positive airway pressure)Bi-Level、Bi-Ventとも呼ばれます。
高圧相と低圧相の2つの圧を設定できるCPAPのことであり、実際上は高圧相が吸気圧、低圧相がPEEPとなります。
SIMVと似た動作であるが、自発呼吸が強制換気の吸気相でも可能な点で異なります。
一回換気量(VT)
一回の呼吸で吸う量です。
正常では7~9mL/kg(約500mL)。
正常肺であれば人工呼吸中は10~15mL/kgで設定します。
最近はもっと少なくてもいいという報告もあります。
分時換気量を1分間の呼吸回数で割ったり、吸気時間と吸気流速の積によっても決定されます。
分時換気量(VE)
一回換気量mL/回)×換気回数(回/分)のことです。
1分間の換気量(L)をさしていいます。
人工呼吸器の設定分時換気量と呼気分時換気量が大きく異なる場合は、回路のリークなどを考えます。
PEEP
(positive end expiratory pressure)
呼気終末陽圧型人工呼吸もことです。
呼気の気道内圧がゼロにならないように一定の圧をかけることで,すべてのモードに適応されます。
肺胞の虚脱を防止し,血液の酸素化を改善します。
CPAPとは呼吸モードの1つであり,PEEPとは圧自体をさします。
PS
(Pressure Support)
自発呼吸を補助します。
自発呼吸が弱い人に対し、PSを加えることにより、患者さんの吸気をセンサーが感じた時に毎回一定の圧(指定した圧)で吸気時に送気し補助するモードです。
Fio2(%)
吸入器酸素濃度のことです。
吸引する際は低酸素血症を防ぐために、Fio2 100%フラッシュを行います。
IE比
吸気時間呼気時間比のことです。
吸気時間と呼気時間の比。正常では呼気時間が長くI:E比は1:2です。
この比を変化させることで気道内圧を調節することができます。
例えば、1:2から1:3にしたら気道内圧は上昇します。
なぜなら、短い吸気時間に決まった換気量を入れるためには、吸気流速(スピード)を上げる必要があり、吸気流速が上がると気道内圧は上昇します。
トリガー
患者の吸気努力が人工呼吸器に伝わるサインのことです。
圧トリガ(回路内圧の変動で感知)やフロートリガ(気流の変動で感知)などがあります。
ただし、タイムトリガとは患者の吸気努力に関係なく強制換気を開始することです。
triggerとは「ひきがね」の意味です。
平均気道内圧
呼吸周期で変動する気道内圧の平均値です。
血液の酸素化と平均気道内圧は直接関係します。
平均気道内圧を規定する因子としては換気回数、一回換気量、吸気時間、PEEP、吸気圧パターンなどがあります。
アラーム時の対応

| 気道内圧下限アラーム | |
| 原因 | 対処 |
| 回路の接続の外れや緩み、破損によるリーク気管チューブやカニューレが抜けている
カフリーク 自発呼吸の吸気努力が強く、圧が上がらない 一回換気量の設定が少ない アラームの設定が高すぎる など | 回路のチェック交換
気管チューブの入れ替え 適正なカフ圧に調整 鎮静薬の投与、コントロール 換気設定の変更(医師の指示) 適切な換気設定、アラーム設定に変更(医師の指示) など |
| 気道内圧上限アラーム | |
| 原因 | 対処 |
| 回路、気管チューブの屈曲や閉塞
痰等の分泌物によるチューブの閉塞 痰が貯留している 回路に結露がたまり、感知されている ファイティング 肺コンプライアンスの低下 など | 回路や気管チューブのチェック
吸引で痰等の分泌物の除去 咳の原因を探して除去 鎮痛薬のコントロール 適切な換気設定、アラーム設定に変更(医師の指示) など |
| 分時換気量上限アラーム | |
| 原因 | 対処 |
| 回路に結露がたまり、感知されている
発熱や呼吸状態悪化などによるもの 努力呼吸の増加 興奮状態にある 一回換気量、吸気圧、呼吸回数の設定が不適切 アラーム設定が低すぎる 吃逆や心拍などを感知するほどトリガー感度が鋭敏すぎる など | 回路のチェック、交換
結露の除去 状態悪化の原因を探して除去 鎮痛剤の投与、コントロール メンタルフォロー 咳の原因を探して除去 アラーム設定に変更(医師の指示による) トリガー感度の調整(医師の指示による) など |
| 分時換気量低下アラーム | |
| 原因 | 対処 |
| 回路の接続の外れや緩み、破損によるリーク
カフリーク 肺コンプライアンスの低下 ファイティング、咳込み 吸気圧設定が低すぎる アラームの設定が高すぎる 患者の自発呼吸が停止 吸気努力の減少 患者の吸気努力を感知できていないほどトリガー感度が鈍感原因 など
| 回路のチェック、交換
適正なカフ圧に調整 鎮痛剤の投与、コントロール 適切な換気設定、アラーム設定に変更(医師の指示) トリガー感度の調整(医師の指示による) など |
| 一回換気量減少アラーム | |
| 原因 | 対処 |
| 回路の接続の外れや緩み、破損によるリーク
カフリーク 肺コンプライアンスの低下 ファイティング、咳込み 吸気圧設定が低すぎる アラームの設定が高すぎる 患者の自発呼吸が停止 吸気努力の減少 患者の吸気努力を感知できていないほどトリガー感度が鈍感原因 など | 回路のチェック、交換
適正なカフ圧に調整 鎮痛剤の投与、コントロール 適切な換気設定、アラーム設定に変更(医師の指示) トリガー感度の調整(医師の指示による) など |
| 無呼吸アラーム | |
| 原因 | 対処 |
| 電源や配管端末の外れ
自発呼吸の停止 吸気努力の減少 など | 電源プラグや配管の接続を確認
適切な換気設定、アラーム設定に変更(医師の指示) など |
| 低電圧、供給ガス圧低下 | |
| 原因 | 対処 |
| 電源や配管端末の外れ
電圧供給ガス圧の低下 人工呼吸器本体の故障 など | 必ず非常用電源に接続する
電源プラグや配管の接続を確認 作動状況が悪ければ、ただちに用手換気に切り替えて医師や管理部署へ連絡する など |
むやみに消音、リセットはせず、患者と人工呼吸器の観察と同時に必ず原因の解明、除去を行いましょう。
 なすちゃん
なすちゃん かんちゃん
かんちゃん












